Usted está aquí
Artículo

Prehabilitación: el papel de la enfermera de anestesia para optimizar los pacientes quirúrgicos
Enferm. anest.-reanim. ter. dolor (Internet) Vol.5 nº1 2020 / ISSN: 2529-9670
Cecilia Díez García, C.1; Ibáñez Lujan, A1; Muñoz Albarracín, R.M.1; Bello Sánchez, C.1
1. Área Quirúrgica, Hospital de la Santa Creu i Sant Pau, Barcelona. España.
Contacto: cdiez@santpau.cat
RESUMEN
Introducción: Los programas de Prehabilitación multimodal surgen como nuevo concepto de cuidados pre y postoperatorios con el objetivo de disminuir complicaciones postoperatorias. Objetivo principal: Evaluar la efectividad de un Programa Prehabilitación en la calidad física, psíquica y nutricional en pacientes quirúrgicos. Metodología: Estudio piloto, observacional, prospectivo con pacientes quirúrgicos, entre enero 2018 a junio 2019. Se programaron 2 visitas presenciales y seguimiento telefónico. Las variables de estudio fueron: capacidad funcional, cognitiva y nutricional y se pasaron diferentes test. Resultados: Se incluyeron 89 pacientes, 15% hombres, 85% mujeres. Cirugía Ginecológica 64; Cirugía General 11; Otorrinolaringología 4. Se incrementó la capacidad nutricional y cognitiva del paciente, mejoró su estado de ánimo y disminuyó la percepción de ansiedad. Conclusiones: En 4 semanas, los pacientes mejoraron levemente la capacidad funcional, aumentaron su percepción de salud y presentaron reducción del nivel de ansiedad. Sería conveniente incrementar el ejercicio físico. Palabras clave (descriptores MeSH/DeSC): prehabilitación, cuidados preoperatorios, enfermería.
ABSTRACT
Background: Multimodal prehabilitation programs emerge as a new concept of pre and postoperative care to reduce postoperative complications. Objective: To assess the effectiveness of a Prehabilitation Program in physical, psychic and nutritional quality in surgical patients. Methods: Pilot, observational, prospective study with surgical patients, between January 2018 and June 2019. 2 face-to-face visits and telephone follow-up had scheduled. The study variables were functional, cognitive and nutritional capacity and different tests was passed. Results: 89 patients had included: 15% men, 85% women. Gynaecological Surgery 64; General Surgery 11; Otorhinolaryngology 4. The patient's nutritional and cognitive capacity increased, his mood improved and his perception of anxiety decreased. Conclusions: In 4 weeks, the patients’ slightly improved functional capacity increased their perception of health and presented a reduction in the level of anxiety. It would be convenient to increase physical exercise. Keywords: Prehabilitation, preoperative care, nurse.
INTRODUCCION
Los programas de Prehabilitación multimodal surgen como un nuevo concepto de cuidados pre y postoperatorios cuyo objetivo principal es la disminución de complicaciones postoperatorias y, en consecuencia, la reducción de la estancia hospitalaria. Comienzan en el mismo momento del diagnóstico y permiten reconocer las necesidades de cada paciente e individualizar su tratamiento antes, durante y después de la cirugía.1
Los estudios realizados hasta el momento han demostrado una reducción significativa del número de complicaciones y de la morbi-mortalidad asociada en aquellos centros sanitarios en los que se han adoptado de manera rutinaria.1,2
Los pilares básicos de estos programas son: información y educación preoperatoria de los pacientes, adecuada nutrición, realización de ejercicio físico regular adecuado a su capacidad y terapia de Mindfulness (conciencia plena). Así mismo, es muy importante el abandono del hábito tabáquico.3
El paciente participa activamente de los procedimientos con el fin de lograr su optimización, y es en la consulta preoperatoria donde las enfermeras de anestesia desempañamos nuestra función dentro de este proceso de atención multidisciplinar.4
En el Hospital de la Santa Creu y Sant Pau, el servicio de Anestesiología junto con Enfermería Quirúrgica y de Anestesia y el servicio de Ginecología iniciaron el programa de Prehabilitación Trimodal a finales de enero de 2018.
OBJETIVO
Evaluar la efectividad de un Programa Prehabilitación en la calidad física, psíquica y nutricional de los pacientes quirúrgicos.
MATERIAL Y METODO
Se ha diseñado un estudio piloto, observacional y prospectivo con el objetivo de evaluar la mejoría de la capacidad funcional de los pacientes quirúrgicos tras la intervención de la Unidad de Prehabilitación. Se trata de un estudio no aleatorizado siendo cada paciente su propio control.
Se analizaron los datos de 89 pacientes que se indicaron para cirugía oncológica, entre enero 2018 y febrero 2019, en el Hospital de la Santa Creu y Sant Pau y que fueron incluidos en el programa de Prehabilitación.
Fueron evaluadas las capacidades funcional, nutricional y psicológica mediante la aplicación de test de valoración objetiva.
Evaluación funcional:
Escala de fragilidad-Clínical Fragility Scale.
Determina el estado de la reserva fisiológica y la vulnerabilidad a agentes estresores. Se clasifica para el paciente en nueve estadios dependiendo de su estado físico.
Test de la marcha de los 6 minutos.
Es una prueba de esfuerzo estandarizada que consiste en caminar por un pasillo a ritmo rápido durante 6 minutos. Valora la capacidad de esfuerzo reflejado por la distancia recorrida. (Fig.1)

Test sentarse y levantarse durante 30 segundos.
El paciente se sienta en medio de la silla
Coloca cada una de las manos en el hombro opuesto (cruzadas por las muñecas)
Mantiene los pies planos en el suelo
Mantiene la espalda recta y las manos en el pecho
Cuando se da la señal se pone completamente de pie, posteriormente se vuelve a sentar
Prueba de resistencia de fuerza de la mano.
Permite estimar la fuerza muscular tras presionar un dinamómetro. (Fig. 2)

Evaluación Nutricional:
Se realizarán determinaciones analíticas y un test de riesgo nutricional (Test NRS 2002), para determinar si existe desnutrición y en qué grado. En función de los resultados se pautará, por parte de la nutricionista del equipo, dieta y/o suplementos nutricionales específicos teniendo en cuenta además las patologías crónicas del paciente (Diabetes Mellitus, hipertensión arterial, hipercolesterolemia, etc.)
Todos los pacientes reciben consejo nutricional por parte de la enfermera, adaptado a las comorbilidades individuales. Se hace énfasis en una dieta hiperproteica, aumento del consumo de hierro y su óptima absorción.
Evaluación psicológica:
Se valorará mediante la realización de diferentes pruebas:
Test MAAS: mindfulness o atención plena.
Se suman las puntuaciones obtenidas en cada pregunta. Interpretación: a mayor puntuación, mayor habilidad para atención de manera plena y consciente. Las puntuaciones promedio de los participantes no clínicos suelen situarse en torno a los 65 puntos.
Test HAD: Hospital, Ansiedad y Depresión (auto administrado)
Este instrumento fue diseñado para detectar trastornos de ansiedad y depresión en servicios hospitalarios no psiquiátricos. Esta escala de cribado está formada por 14 ítems agrupados en dos subescalas con 7 ítems cada una, y con una respuesta tipo Likert entre 0 y 3. La subescala depresión está compuesta por ítems centrados en la anhedonia. La subescala ansiedad está compuesta por ítems centrados en manifestaciones psíquicas. La referencia temporal del instrumento es la semana anterior. Para su corrección, se obtienen puntuaciones diferentes para cada una de las subescalas. Los puntos de corte son 0-7: normalidad, 8-10: caso probable de ansiedad o depresión, 11-21: caso de ansiedad o depresión.
Test QlQ-C30: Percepción de salud.
Se suman las puntuaciones obtenidas en cada pregunta, 0-100. Interpretación: se ha de realizar de manera individual a partir de 60 puntos para valorar el significado.
Test DME: Detección de malestar emocional.
1ª variable ¿cómo se encuentra de ánimo, bien, regular, mal, o usted qué diría? Puntuación 0-10, mayor puntuación 10.
2ª variable ¿Cómo lleva esta situación? Puntuación 0-10, mayor puntuación 10. Entre 0 “no le cuesta nada” y 10 “le cuesta mucho”.
Test SF 12: cuestionario de salud.
Permite conocer la percepción de estado de salud y las limitaciones para realizar las actividades de la vida diaria. Consta de 12 ítems provenientes de las 8 dimensiones del SF-36 Función Física (2), Función Social (1), Rol físico (2), Rol Emocional (2), Salud mental (2), Vitalidad (1), Dolor corporal (1), Salud General (1). Se realiza un sumatorio de las puntuaciones obtenidas en las diferentes preguntas. Para facilitar la interpretación estas puntuaciones se estandarizan con los valores de las normas poblacionales, de forma que 50 (desviación estándar de 10) es la media de la población general. Los valores superiores o inferiores a 50 deben interpretarse como mejores o peores, respectivamente, que la población de referencia. Para cada una de las 8 dimensiones, los ítems son codificados, agregados y transformados en una escala que tiene un recorrido desde 0 (el peor estado de salud para esa dimensión) hasta 100 (el mejor estado de salud).
(No valorado, se incorporó en febrero de 2019).
Se realizó una primera visita presencial en el que se aplicaron los test de funcionalidad, se realizó analítica sanguínea con perfil de prehabilitación (hemograma, hemostasia, estudio básico de anemia, glucosa, hemoglobina glicosilada, urea, creatinina, ionograma, albúmina y troponina ultrasensible, transaminasas, pre albúmina, colesterol total) y se indicaron las actuaciones para optimizar la capacidad basal del paciente.
Todos los pacientes fueron derivados a fisioterapia, pero dependiendo de su perfil de fragilidad la indicación fue: fisioterapia hospitalaria o domiciliaria. En dichas sesiones se enseñaron ejercicios respiratorios indicados para el postoperatorio, ejercicios de flexibilidad, fuerza y entrenamiento de la capacidad aeróbica adaptados a cada paciente.
En todos los casos se realizaron sesiones grupales semanales de apoyo psicológico-terapia cognitiva con técnicas de Mindfulness.
También se hizo hincapié en la necesidad de abandono tabáquico siendo derivados a la consulta de deshabituación a los pacientes que así lo requirieran.
Después de la primera visita los pacientes fueron visitados por el Anestesiólogo quien realizó las valoraciones anestésicas preoperatorias.
Por parte de enfermería se realizaron controles telefónicos semanales con objetivo de comprobar la adherencia y cumplimiento de las recomendaciones impartidas. En ellos se preguntó sobre la duración del ejercicio físico diario, qué tipo de ejercicio realizaba; como era la alimentación, cuál era el peso para evitar pérdidas durante el preoperatorio, si tenía apetito; como era el sueño, si tenía dolor y el estado anímico que se encontraba el paciente. La duración de la llamada era de 10 minutos aproximadamente.
Finalmente se realizó un segundo control a las 4 semanas donde se repetían y reevaluaban los test y una segunda analítica Perfil Prehabilitación. En casos de pacientes muy frágiles se podría citar nuevamente a los 15 días.
En el presente estudio, se compara la situación basal del paciente, resultados de los diferentes test en la primera visita presencial realizada en la consulta de enfermería, con los resultados obtenidos en la segunda visita presencial tras 4 semanas de adherencia al programa de Prehabilitación (realización de ejercicios de fisioterapia, tonificación muscular, terapia de mindfullnes, consejo nutricional y/o suplementos proteicos, etc).
El tiempo máximo del que se dispuso para trabajar preoperatoriamente fue de 5 semanas. El tiempo mínimo consensuado por el equipo fue de 3 semanas.
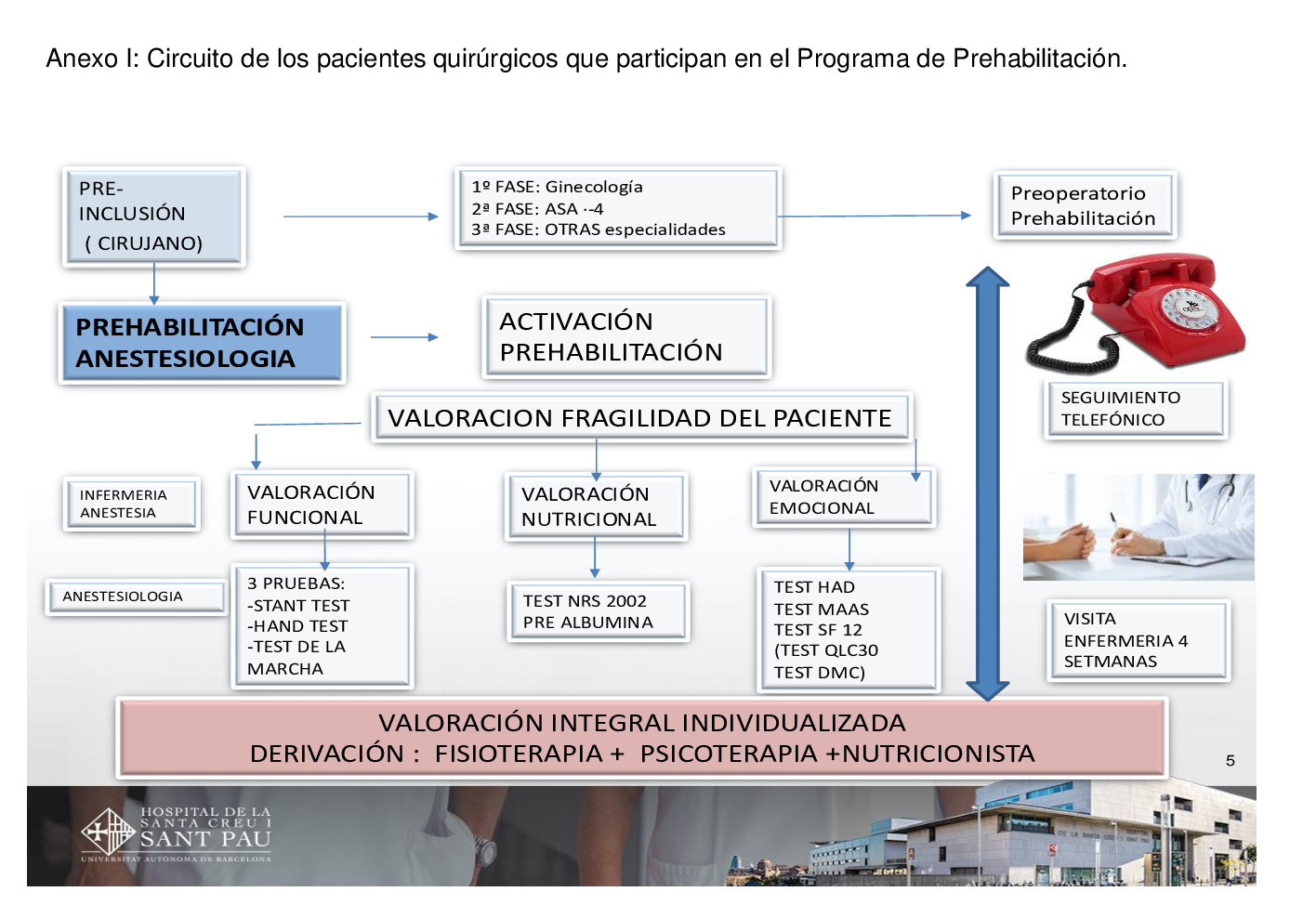
(Anexo I. Circuito de los pacientes quirúrgicos que participan en el Programa de Prehabilitación)
Análisis estadístico:
Las variables cuantitativas han sido expresadas en medias y desviación estándar. Las variables cualitativas han sido expresadas en porcentajes.
La relación entre las variables cualitativas se ha estudiado mediante comparación de frecuencia en tablas de contingencia y el análisis se ha realizado mediante pruebas de Chi cuadrado (test de McNemar)
La relación de variables cuantitativas se ha estudiado mediante comparación de medias y se ha analizado mediante estadístico de T student. Se ha establecido una significación estadística cuando la probabilidad de que el resultado se haya producido al azar sea inferior al 5% (p<0,05).
Para el cálculo estadístico se ha utilizado como soporte el paquete de software informático PASW -SPSS versión 24.0.
RESULTADOS
Se han analizado los datos de 89 pacientes valorados en la unidad de Prehabilitación del Hospital de la Santa Creu y Sant Pau de enero del 2018 a junio del 2019. Las características de estos pacientes se describen en la tabla 1. Fueron sometidos a Cirugía Ginecológica 64 pacientes, a Cirugía Abdominal 11 pacientes y a Cirugía de Cabeza y Cuello 4 pacientes. 14,6% (n=13) fueron hombres y 85,3% (n=76) fueron mujeres. La edad media es de 71 años (+/- 13,7 DE) y presentan una media de índice de masa corporal (IMC) de 28,5 (6,9) Kg/m.
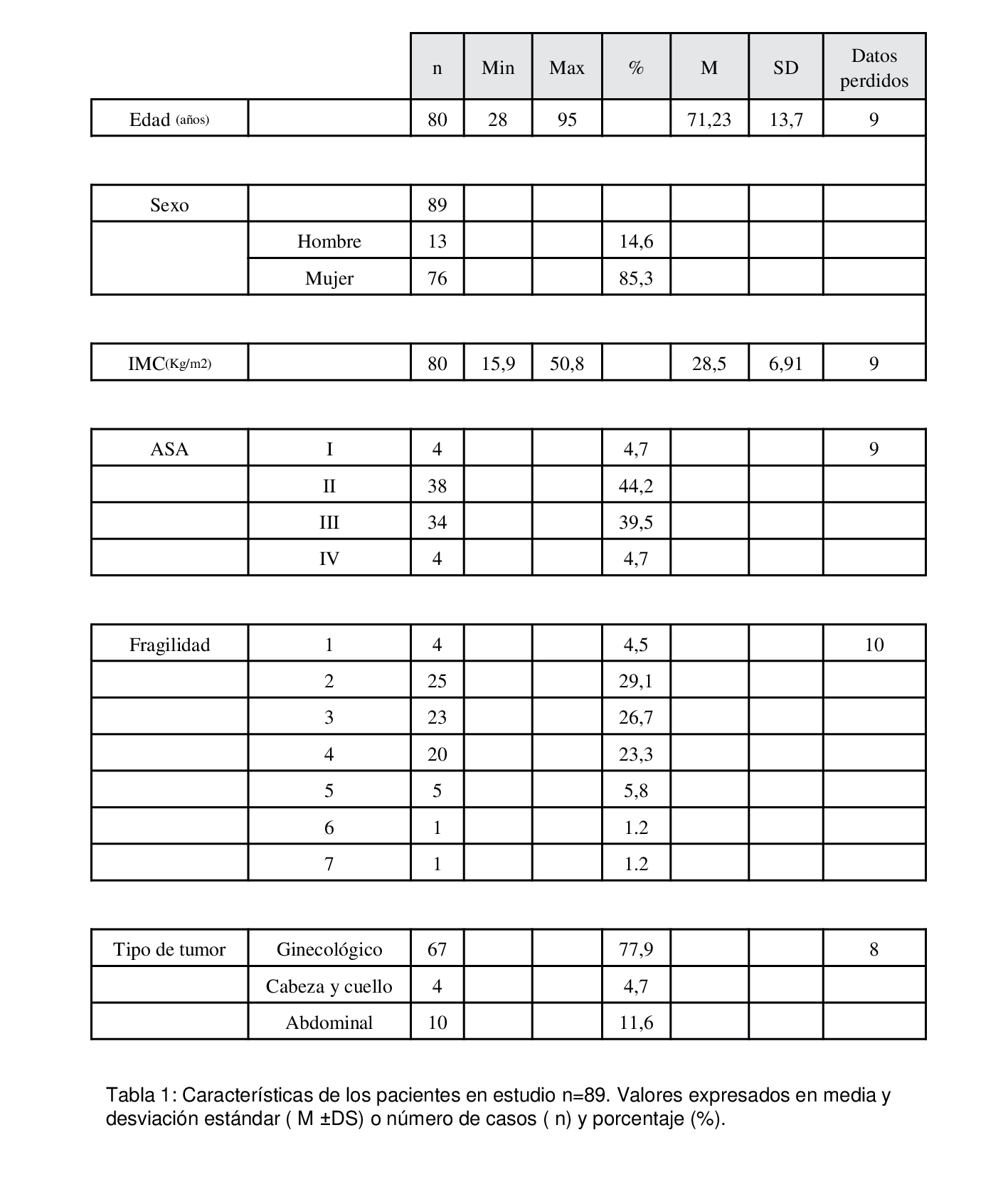
Respecto al índice ASA, el 44% (n=38) de los pacientes fueron clasificados en ASA 2; el 39,5% (n=34) en ASA 3 y un 4,7 % en ASA 1 y en ASA 4 (n=8) respectivamente.
Un total de 29 pacientes no completaron el Programa de Prehabilitación por diferentes circunstancias. Son las siguientes: a 7 pacientes no se les proporcionó el test HAD, 7 pacientes no pudieron realizar el test funcional test de la marcha por patología cardiaca y enfermedad lateral amiotrofica (ELA), 9 pacientes se intervinieron antes de las 4 semanas de duración del programa, 3 pacientes por falta de recursos de personal de enfermería, 2 pacientes se cambio el tratamiento y ya no cumplían criterio quirúrgico.
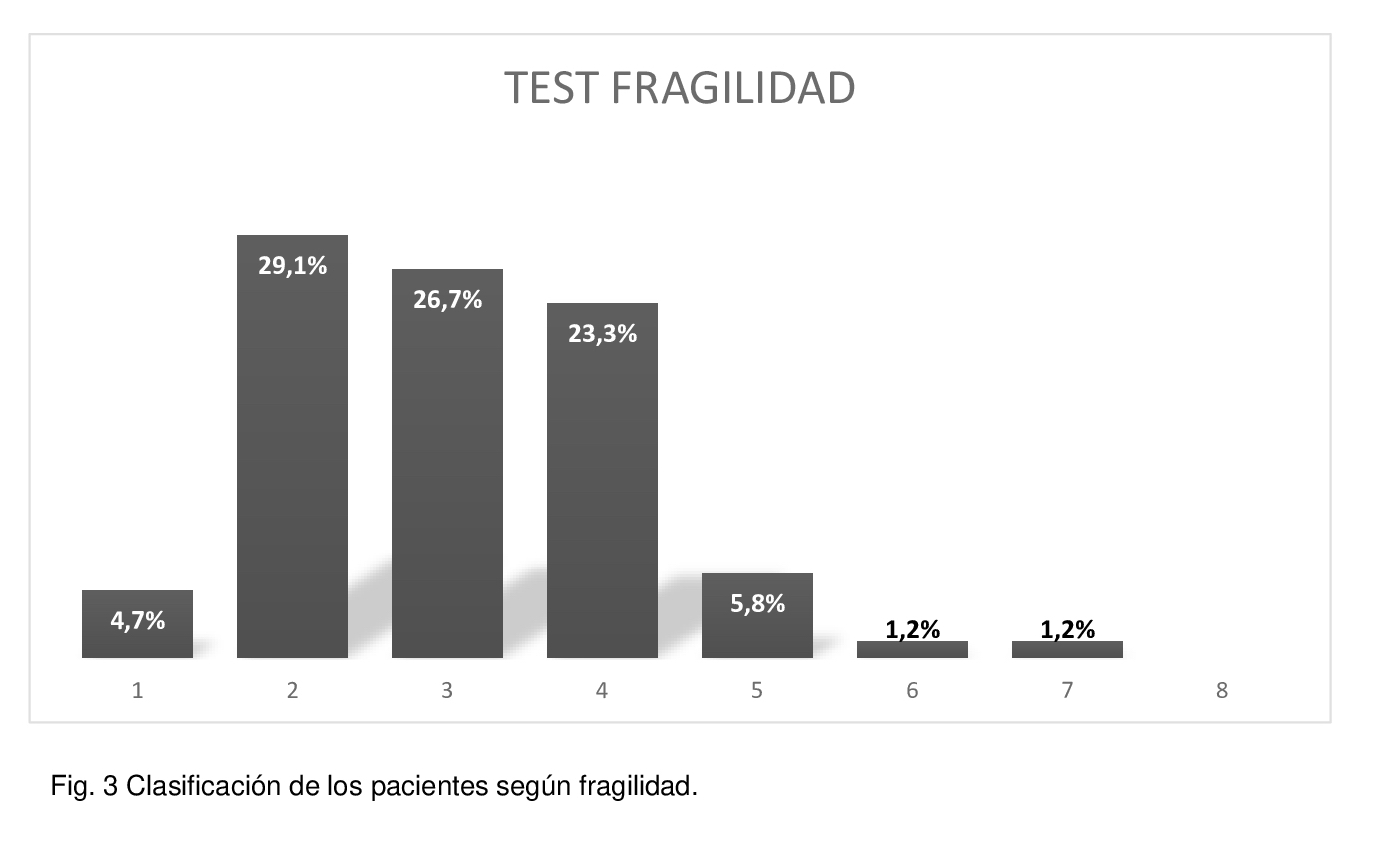
Se realizó a todos los pacientes el test de fragilidad clasificándose por categorías tal como aparece en la figura 3.
Los resultados de los diferentes test funcionales y psicológicos se resumen en la tabla 2.
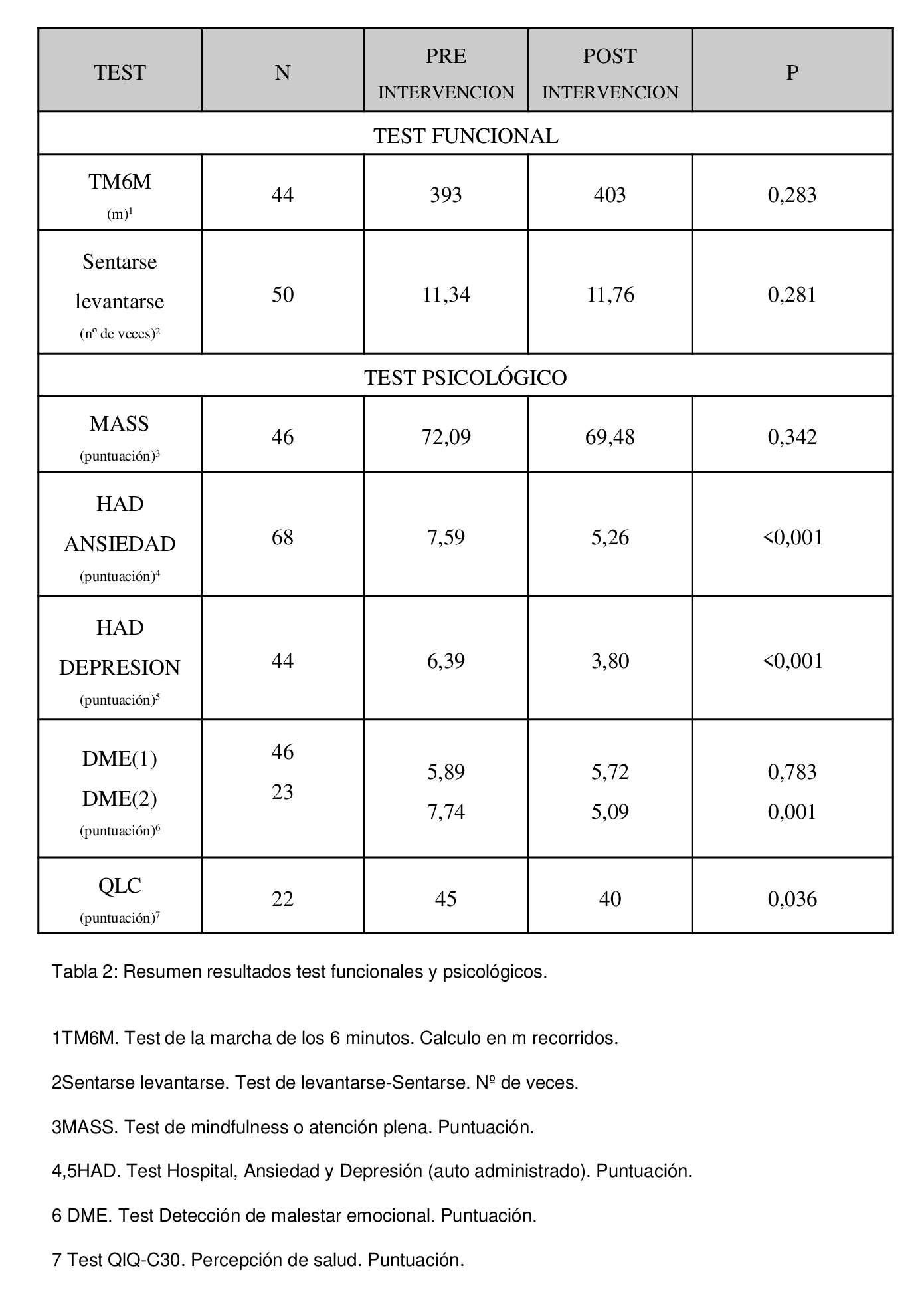
Hubo una mejoría en la capacidad funcional de los pacientes con un aumento medio de 10 m en el test de la marcha, aunque esta diferencia no fue estadísticamente significativa ( p=0,283).
No hubo diferencias en el test de levantarse/sentarse .
Hubo una mejoría significativa en los test detección de ansiedad y depresión HAD (p<0,001).
No hubo diferencias significativas en la percepción del estado de ánimo, aunque si la hubo en la percepción de la capacidad de superación de la situación con una disminución media de 2,65 puntos en el test de DME2 ( p= 0,001).
En cuanto al test de percepción de salud QLC1 se aprecia una mejoría significativa media de 5 puntos ( p=0,036).
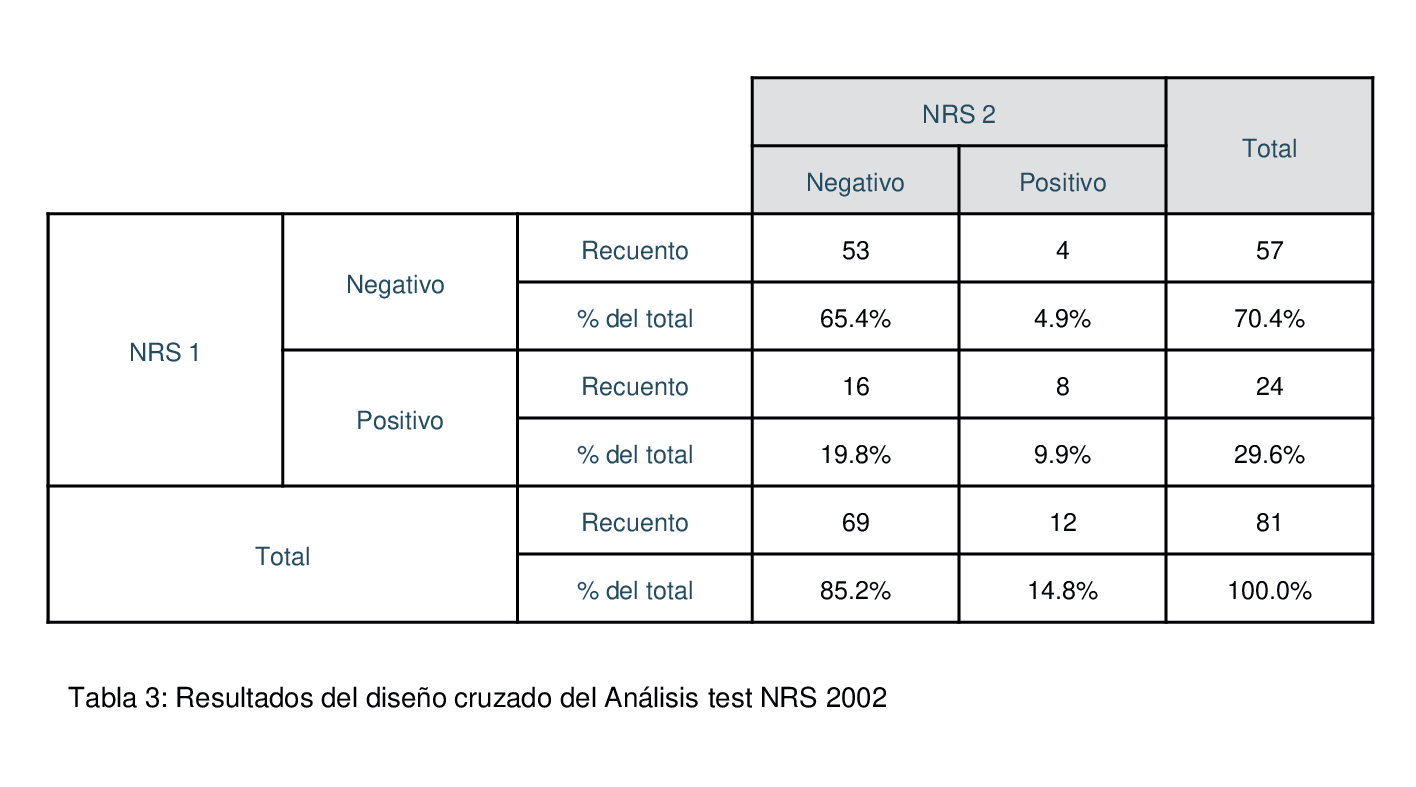
Hay una mejoría significativa del porcentaje de pacientes en riesgo nutricional tras la intervención prehabilitadora en un 19,8%, respecto a los que han empeorado, con un 4,4 % (p=0,012). Resultados del diseño cruzado del Análisis test NRS 2002 (tabla 3)
DISCUSION
La estrategia multimodal persigue la reducción de las complicaciones postoperatorias y el estrés quirúrgico responsables de la aparición de disfunción orgánica.2,5
Los pacientes incluidos en el programa aumentaron ligeramente la capacidad funcional, lo cual nos hace presuponer que el ejercicio realizado por parte del paciente no fue suficiente y que deberíamos aumentar las semanas de ejercicio físico.
Por otro lado, el programa de Prehabilitación es una oportunidad para cambios a largo plazo en el estilo de vida del paciente. El preoperatorio puede ser un momento de enseñanza ya que deteriora la salud, que normalmente se percibe como una barrera para el ejercicio. Puede ser aprovechado para motivar a las personas a adoptar estilos de vida más saludables. Las enfermeras tienen un papel importante que desempeñar a través del vínculo que se establece con el paciente.4
La intervención de la Unidad de Prehabiliatación ha supuesto una mejoría global en el estado nutricional en los pacientes incluidos. En nuestra serie existe una variación del riesgo nutricional en un 25% de los pacientes. Si bien el 20% corresponde a dejar de formar parte de un grupo de riesgo nutricional, el 5% restante son pacientes sin riesgo inicial que sí lo presentan al fin del estudio, hecho atribuible a la evolución natural de la patología oncológica.
Al finalizar las 4 semanas de participación en el programa, los pacientes positivaron su percepción de salud, y disminuyeron su nivel de ansiedad mejorando su estado de ánimo tras participar en la terapia de Mindfulness.
Por otro lado, al instaurar este programa en nuestro hospital se ha conseguido: controlar mejor a los pacientes quirúrgicos de mayor comorbilidad, ya que se lleva a cabo un control estricto y directo de éstos durante todo el preoperatorio.
Además, se han mejorado y creado nuevos circuitos intrahospitalarios de derivación de estos pacientes como por ejemplo un circuito intrahospitalario para pacientes con anemia ferropénica.
También se ha desarrollado una mayor comunicación entre los profesionales del equipo multidisciplinar que forman parte del programa de Prehabilitación que representa un factor de gran importancia para proporcionar los cuidados que los pacientes necesitan preoperatoriamente.
Actualmente, una de las estrategias de futuro que se plantea es desarrollar el programa en el transcurso del postoperatorio ya que en algunos casos estamos volviendo a prehabilitar pacientes con recidivas.
Finalmente, el programa pone de manifiesto que el éxito no sólo se debe a la valoración integral y la actuación individualizada sobre cada paciente, sino sobretodo a que el paciente se ha sentido bien informado y ha sido participe de la toma de decisiones en su proceso asistencial. El empoderamiento del paciente es esencial para conseguir unos mejores resultados.
CONCLUSIONES
La intervención de las Unidades de Prehabilitación multimodal supone una mejoría de las capacidades cognitivas y estado nutricional de los pacientes que van a ser sometidos a cirugía oncológica.
BIBLIOGRAFIA
1. Engelman D T, MD; Ali WB, MD; Williams JB, MD, MHS; Louis P. Perrault LP, MD, PhD; Reddy VS, MD; Arora, RC , et al. Guidelines for Perioperative Care in Cardiac Surgery Enhanced Recovery After Surgery Society Recommendations. JAMASurgery 2008, 207 (5); 698-704. J Am Coll Surg
2008, 207(5);698-704.
2. Mayo NE1, Feldman L, Scott S, Zavorsky G, Kim DJ, Charlebois P, Stein B, Carli F. Impact of preoperative change in physical function on postoperative recovery: argument supporting prehabilitation for colorectal surgery. Surgery. 2011 Sep; 150(3):505-14.
3. Carli F, Charlebois P, Stein B, Feldman L, Zavorsky G, Kim DJ, et al. Randomized clinical trial of prehabilitation in colorectal surgery. BJS. 2010; 97: 1187-1197.
4. Wynter-BlythV, Moorthy K. Prehabilitation: preparing patients for surgery. BMJ 2017 Aug; 8 358:j3702 doi: 10.1136/bmj.j3702.
5. Wilson RJT, Davies S, Yates D, Redman J, Stone M. Impaired functional capacity is associated with all- cause mortality after major elective intraabdominal surgery. Br J Anaesth. 2010; 105: 297-303.